Лекарственные формы для инъекций
К лекарственным формам для инъекций относятся водные и масляные растворы, суспензии и эмульсии, а также стерильные порошки и таблетки, которые растворяют в стерильном растворителе непосредственно перед введением. Все эти жидкости вводятся в организм через полую иглу с нарушением целости кожных и слизистых покровов. Различают две формы такого введения жидкостей в организм - инъекция (injectio) и вливание (infusio). Различие между ними заключается в том, что первые представляют собой сравнительно небольшие количества жидкости, вводимые с помощью шприца, а вторые - большие количества жидкости, вводимые с помощью аппарата Боброва или других приспособлений. В аптечной практике обычно применяется один общий термин - инъекция.
Характеристика лекарственной формы
Виды инъекций. В зависимости от места введения различают следующие виды инъекций: внутрикожные (интракутанные) (injectiones intracutaneae). Весьма малые количества жидкости (0,2-0,5 мл) вводятся в кожу между ее наружным (эпидерма) и внутренним (дерма) слоями; подкожные (injectiones subcutaneae). Малые количества жидкости (1-2 мл) при инъекциях и менее 500 мл при вливаниях вводят в подкожную жировую клетчатку в участки, относительно бедные сосудами и нервами, главным образом в наружную поверхность плеч и подлопаточные области (при инъекциях). Всасывание происходит через лимфатические сосуды, откуда лекарственные вещества попадают в ток крови;
внутримышечные (injectiones intramusculares). Малые количества (до 50 мл) жидкости, обычно 1-5 мл, вводят в толщу мышц, преимущественно в область ягодиц, в верхненаружный квадрант, наименее богатый сосудами и нервами. Всасывание лекарственных веществ происходит через лимфатические сосуды; внутривенные (injectiones intrave nosae). Водные растворы в количестве от 1 до 500 мл и более вводят непосредственно в венозное русло, чаще в локтевую вену. Вливание больших количеств раствора проводят медленно (за 1 ч 120-180 мл). Часто оно проводится капельным методом (в этом случае раствор вводится в вену не через иглу, а через канюлю со скоростью 40-60 капель в минуту); внутриартериальные (injectiones intraarteriales). Растворы вводят обычно в бедренную или плечевую артерию. Действие лекарственных веществ в этом случае проявляется особенно быстро (через 1-2 с); центральный спинномозговой канал (injectiones intraarachnoidales, s. injectiones cerebrospinaies, s. injectiones endolumbalis). Малые количества жидкости (1-2 мл) вводят в зоне III-IV-V поясничных позвонков в подпаутинное пространство (между мягкой и паутинной оболочками).
Реже используются другие виды инъекций: подзатылочные (injectiones suboccipitales), околокорешковые (injectiones paravertebrales), внутрикостные, внутрисуставные, внутриплевральные и т. д.
Инъекционные лекарственные формы представляют собой в основной массе истинные растворы, но для инъекций могут также использоваться коллоидные растворы, суспензии и эмульсии. Внутрисосудистыми инъекциями могут быть только водные растворы. Масляные растворы вызывают эмболию (закупоривание капилляров). Для внутрисосудистых инъекций эмульсии (типа М/В) и суспензии пригодны лишь в том случае, если размеры частиц дисперсной фазы в них будут не более 1 мкм. Вазелиновое масло в качестве растворителя непригодно даже для внутримышечного и подкожного введения, поскольку образует болезненно устойчивые олеомы (масляные опухоли).
Преимущества и недостатки инъекционного способа введения. Инъекционный способ введения лекарственных форм имеет ряд преимуществ. К ним относятся: быстрота действия вводимых лекарственных веществ; отсутствие разрушительного действия ферментов желудочно-кишечного тракта и печени на лекарственные вещества; отсутствие действия лекарственных веществ на органы вкуса и обоняния и раздражения желудочно-кишечного тракта; полное всасывание вводимых лекарственных веществ; возможность локализации действия лекарственного вещества (в случае применения анестезирующих веществ); точность дозирования; возможность введения лекарственной формы больному, находящемуся в бессознательном состоянии; замена крови после значительных ее потерь; возможность заготовки стерильных лекарственных форм впрок в ампулах).
К числу недостатков инъекционного способа введения лекарственных форм нужно отнести его болезненность, что особенно нежелательно в детской практике; инъекции может производить только медперсонал.
При внутривенном введении лекарственное вещество поступает немедленно и полно в большой круг кровообращения, проявляя при этом максимально возможный лечебный эффект. Таким путем определяется абсолютная биологическая доступность лекарственного вещества. Одновременно внутривенный раствор может служить стандартной лекарственной формой при определении биологической доступности лекарственных веществ, назначенных в иных лекарственных формах (относительная биологическая доступность).
Использование инъекционных лекарственных форм стало возможным в результате изыскания эффективных способов их стерилизации, изобретения прибора (шприца) для их введения и, наконец, изобретения специальных сосудов (ампул) для хранения стерильных лекарственных форм. В современной рецептуре инъекции занимают весьма значительное место, причем большей частью они отпускаются в ампулах. В аптеках лечебных учреждений инъекции составляют 30-40% всех экстемпорально изготовленных лекарственных форм.
Требования, предъявляемые к инъекционным лекарственным формам
К изготовленным инъекционным растворам предъявляются следующие требования: отсутствие механических примесей (полная прозрачность); стабильность растворов; стерильность и апирогенность; специальные требования.
Успешное выполнение указанных требований в значительной степени зависит от научно обоснованной организации труда фармацевта. Категорически запрещается одновременное изготовление на одном рабочем месте нескольких растворов для инъекций, содержащих разные вещества или одни и те же вещества, но в различных концентрациях. Изготовление растворов для инъекций не может проводиться при отсутствии данных: о химической совместимости входящих компонентов, технологии изготовления, режиме стерилизации, а также при отсутствии методов их химического контроля. Эффективной и ритмичной работе способствует рациональное размещение на рабочем месте всех подсобных (мерные колбы, цилиндры, воронки и др.) и вспомогательных (бумажные фильтры, вата, пробки и др.) материалов, которые можно легко, без усилий и лишних движений брать для работы. Сосредоточенность и точность при изготовлении инъекционных лекарственных форм особенно важны.
Отсутствие механических примесей. Полная прозрачность инъекционных растворов достигается правильно проведенной фильтрацией. Для малых количеств растворов применяется фильтрация через бумажный складчатый фильтр с подложенным ватным тампоном. Первые порции фильтрата, в которых могут иметься взвешенные обрывки волокон, возвращаются на фильтр.
Универсальны и более производительны стеклянные фильтры № 3 (размер пор 15-40 мкм), работающие под небольшим разрежением. Для фильтрования непосредственно во флаконы^ пользуются насадками (рис. 22.1). Стеклянные фильтры не обладают адсорбционными свойствами, не изменяют окраску растворов (что имеет место при фильтровании через бумагу, например, производных фенола), легко моются и стерилизуются. При большом объеме изготовления инъекционных растворов фильтрацию проводят на фильтровальных аппаратах со стеклянными фильтрами.
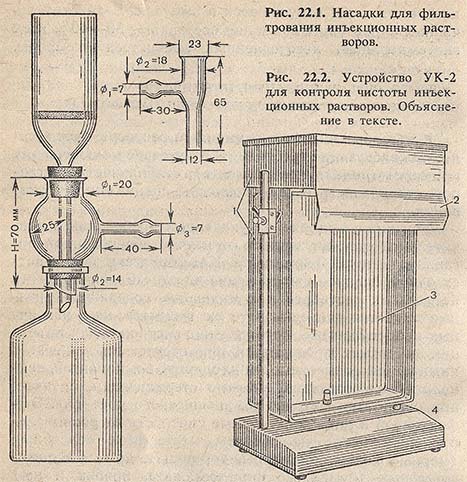
На отсутствие механических загрязнений профильтрованные растворы для инъекций проверяются визуально после розлива их во флаконы, а также после стерилизации. Для визуального контроля чистоты применяется устройство УК-2 (рис. 22.2). УК-2 состоит из корпуса с осветителем (1), отражателем (2) и экраном (3), которые смонтированы на основании со стойками (4). Экран может поворачиваться вокруг вертикальной оси и фиксироваться в необходимом положении. Одна рабочая поверхность экрана окрашена эмалью черного цвета, другая - белого цвета. Источником освещения служат две электрические лампочки мощностью 40-60 Вт. Растворы просматриваются невооруженным глазом. Расстояние глаз контролирующего должно быть в пределах 25 см от флакона. Контролирующий должен иметь остроту зрения 1 (компенсируется очками). В стерильных растворах для инъекций визуально не должно обнаружиться видимых механических загрязнений.
Стабильность инъекционных растворов. Под стабильностью инъекционных растворов понимается их неизменяемость по составу и количеству находящихся в растворе лекарственных веществ в течение установленных сроков хранения. Стабильность инъекционных растворов в первую очередь зависит от качества исходных растворителей и лекарственных веществ. Они должны полностью отвечать требованиям ГФХ или ГОСТ. В ряде случаев предусматривается особая очистка лекарственных веществ, предназначенных для инъекций. Это относится, в частности, к гексаметилентетрамину для инъекций. Повышенной степенью чистоты должны обладать также глюкоза, кальция глюконат, кофеин-бензоат натрия, натрия бензоат, натрия гидрокарбонат, натрия цитрат, эуфиллин, магния сульфат и некоторые другие, т. е. чем выше чистота препаратов, тем более стабильны получаемые из них растворы для инъекций.
Неизменность лекарственных веществ достигается также путем соблюдения оптимальных условий стерилизации (температура, время), использованием допустимых консервантов, позволяющих достигать необходимого эффекта стерилизации при более низкой температуре, и применением стабилизаторов, соответствующих природе лекарственных веществ.
Существенным стабилизирующим фактором в парентеральных растворах является оптимальная концентрация водородных ионов. Говоря об упаковке парентеральных растворов, указывалось, что выщелачивание из стекла растворимых силикатов и их гидролиз ведут к увеличению величины pH. Это влечет за собой разложение многих веществ, в частности выпадение в осадок оснований алкалоидов. Следовательно, для устойчивости солей алкалоидов растворы их должны иметь определенное значение pH. Установлено также, что омыление сложноэфирных групп, которые имеются в молекулах таких соединений, как атропин, кокаин, резко уменьшается со снижением величины pH. Так, при pH 4,5-5,5 растворы этих веществ можно стерилизовать не только текучим паром, но и в автоклаве. Снижения pH для достижения устойчивости требуют также растворы некоторых органопрепаратов (адреналин, инсулин), гликозидов и др.
Оптимальная концентрация водородных ионов в инъекционных растворах достигается путем добавки стабилизаторов, которые предусмотрены в фармакопейных статьях. В разобранных выше случаях для стабилизации лекарственных веществ, представляющих собой соли слабых оснований и сильных кислот, по ГФХ чаще применяется 0,1 н. раствор хлористоводородной кислоты в количестве обычно 10 мл на 1 л стабилизируемого раствора. При этом pH раствора смещается в кислую сторону до pH 3,0. Количества и концентрации растворов хлористоводородной кислоты могут варьировать.
В качестве стабилизаторов применяются и растворы щелочей (едкий натр, гидрокарбонат натрия), которые необходимо вводить в растворы веществ, представляющих собой соли сильных оснований и слабых кислот (кофеин-бензоат натрия, натрия нитрит, натрия тиосульфат и др.). В щелочной среде, создаваемой указанными стабилизаторами, реакция гидролиза этих веществ подавляется.
В ряде случаев для стабилизации легко окисляющихся веществ, например аскорбиновой кислоты, в растворы приходится вводить антиоксиданты - вещества, значительно легче окисляющиеся, чем лекарственные вещества (натрия сульфит, метабисульфит натрия и др.).
Некоторые лекарственные вещества в инъекционных растворах стабилизируются специальными стабилизаторами (например, растворы глюкозы). Сведения о составах стабилизаторов и их количествах приводятся в официнальной таблице стерилизации.
Стерильность и апирогенность. Стерильность инъекционных растворов обеспечивается точным соблюдением асептических условий изготовления, установленного метода стерилизации, температурного режима, времени стерилизации и pH среды.
Методы и условия стерилизации растворов отдельных лекарственных веществ приведены в официнальной сводной таблице стерилизации, включающей свыше 100 наименований инъекционных растворов. Стерилизацию растворов следует проводить не позже, чем через 1-1,5 ч после их изготовления. Стерилизация растворов объемом более 1 л не разрешается. Также не разрешается повторная стерилизация растворов.
Апирогенность инъекционных растворов обеспечивается точным соблюдением правил получения и хранения апирогенной воды (Aqua pro injectionibus) и правил соблюдения условий, в которых происходит изготовление инъекционных растворов.
Специальные требования, предъявляемые к инъекционным растворам. К числу специальных требований, предъявляемых к отдельным группам инъекционных растворов, относятся: изотоничность, изоионичность, изогидричность, вязкость и другие физико-химические и биологические свойства, получаемые при введении в раствор дополнительных веществ (помимо лекарственных).
Из перечисленных требований в аптечной практике чаще приходится решать вопросы, связанные с изотонированием инъекционных растворов. Под изотоническими понимаются растворы с осмотическим давлением, равным осмотическому давлению жидкостей организма: плазмы крови, слезной жидкости, лимфы и др. Осмотическое давление крови и слезной жидкости в норме держится на уровне 7,4 атм. Растворы с меньшим осмотическим давлением называются гипотоническими, с большим - гипертоническими. Изотоничность для инъекционных растворов является весьма важным свойством. Растворы, отклоняющиеся от осмотического давления плазмы крови, вызывают резко выраженное ощущение боли, причем оно тем сильнее, чем резче осмотическая разница. Известно, что при введении анестетиков (в зубоврачебной и хирургической практике) осмотическая травма вызывает после анестезии резкую боль, длящуюся часами. Чувствительные ткани глазного яблока также требуют изотонирования применяемых растворов. Сказанное не имеет отношения к тем случаям, когда с терапевтической целью используют заведомо гипертонические растворы (например, при лечении отечности тканей применяются сильно гипертонические растворы глюкозы).
Изотонические концентрации лекарственных веществ в растворах можно рассчитать разными способами. Наиболее простым способом является расчет по изотоническим эквивалентам натрия хлорида.
Изотоническим эквивалентом вещества по натрия хлориду называется количество натрия хлорида, создающее в тех же условиях осмотическое давление, одинаковое с осмотическим давлением 1 г данного лекарственного вещества. Например, 1 г безводной глюкозы по осмотическому эффекту эквивалентен 0,18 г натрия хлорида. Это означает, что 1 г безводной глюкозы и 0,18 г натрия хлорида изотонируют одинаковые объемы водных растворов.
В ГФХ приводится таблица изотонических эквивалентов по натрия хлориду для сравнительно большого количества лекарственных веществ, которой удобно пользоваться в практической деятельности. Например, при поступлении в аптеку рецепта 22.1 по указанной таблице находят, что эквивалент дикаина по натрия хлориду равен 0,18. Одного натрия хлорида для изотонирования потребовалось бы 0,9. Имеющиеся 0,3 г дикаина эквивалентны: 0,3 х 0,18 = 0,05 г натрия хлорида. Следовательно, натрия хлорида нужно взять 0,9 - 0,05 = 0,85.
22.1.Rp.: Solutionis Dicaini 0,3:100 ml
Natrii chloridi q. s.,
ut fiat solutio isotonica
DS. По 1 мл 3 раза в день подкожно
К физиологическим и кровезамещающим растворам предъявляется ряд требований, кроме изотоничности. Эти растворы являются самой сложной группой инъекционных растворов. Физиологическими называются растворы, которые по составу растворенных веществ способны поддерживать жизнедеятельность клеток и органов и не вызывать существенных сдвигов физиологического равновесия в организме. Растворы, которые по своим свойствам максимально приближаются к плазме человеческой крови, называются кровезамещающими растворами (жидкостями) или кровезаменителями. Физиологические растворы и кровезаменители должны быть прежде всего изотоничными, но, кроме того, они должны быть изоионичными, т. е. содержать хлориды калия, натрия, кальция и магния в соотношении и количествах, типичных для сыворотки крови.
Физиологические растворы и кровезаменители, кроме изотонии и изоионии, должны также отвечать требованиям изогидрии, т. е. иметь pH раствора, равный pH плазмы крови (pH крови 7,36). При этом весьма существенно, чтобы они обладали способностью сохранять концентрацию водородных ионов на одном уровне. В крови это постоянство достигается присутствием буферов (регуляторов реакции) в виде карбонатной системы (гидрокарбонат и карбонат), фосфатной системы (первичный и вторичный фосфаты) и белковых систем, которые по своей природе являются амфолитами и могут, следовательно, удерживать и водородные, и гидроксильные ионы. По аналогии с кровью в кровезаменители и физиологические растворы вводятся соответствующие регуляторы pH среды, в результате чего они становятся изогидричными.
Физиологические растворы и кровезаменители для обеспечения питания клеток и создания необходимого окислительно-восстановительного потенциала обычно содержат глюкозу. Количество ее в крови в норме определяется 3,88-6,105 ммоль/л. Для приближения растворов по их физико-химическим свойствам к плазме крови к ним добавляют некоторые высокомолекулярные соединения. Последние необходимы для уравнения вязкости физиологического раствора с вязкостью крови. Помимо всего перечисленного, кровезамещающие жидкости должны быть лишены токсических и антигенных свойств, а также не понижать свертываемости крови и не вызывать агглютинации эритроцитов.
Частная технология инъекционных растворов
Инъекционные растворы изготавливают в массообъемной концентрации. Отвешивают необходимое количество лекарственного препарата и растворяют в мерной колбе в части воды, после чего раствор доводят водой до требуемого объема. При отсутствии мерной посуды количество воды рассчитывают, пользуясь величиной плотности раствора данной концентрации или коэффициентом увеличения объема (см табл. 8.2).
Растворы веществ, не выдерживающих стерилизацию. Асептическими условиями работы ограничиваются при изготовлении инъекционных растворов лекарственных веществ, которые не выдерживают термической стерилизации (барбамил, мединал, адреналина гидрохлорид, физостигмина салицилат, эуфиллин), или если растворы их сами по себе обладают бактерицидным действием (аминазин, дипразин, гексаметилентетрамин). В изготовлении инъекционных растворов аминазина и дипразина имеются и другие особенности, поскольку эти вещества оказывают местное раздражающее действие и вызывают дерматиты. Работа с ними должна проводиться под тягой, в резиновых перчатках и марлевых повязках; раствор для анализа следует забирать в пипетку только с помощью груши; после работы руки следует мыть без мыла только холодной водой, лучше подкисленной.
В ГФХ имеется общее указание о том, что если необходимо быстро изготовить стерильный раствор из веществ, разлагающихся при нагревании, то лекарственную форму готовят асептически с прибавлением 0,5% фенола, или 0,3% трикрезола, или на насыщенном растворе хлорбутанолгидрата. Такие растворы погружают в воду и нагревают до температуры 80° С. При этой температуре нагревание продолжают не менее 30 мин. Это указание не следует распространять на растворы гексаметилентетрамина, которые являются самостерилизующимися. Растворы, приготовленные асептически, отпускают с этикеткой «Приготовлено асептически».
22.2. Rp.: Solutionis Hexamethylentetramini 40% 100 ml
Sterilisetur!
DS. Внутривенно no 20 мл 3 раза в день
Если мерная посуда отсутствует, то производят расчет. Плотность 40% раствора гексаметилентетрамина - 1,088 г/см3, 100 мл этого раствора весят: 100 х 1,088 = 108,8 мл, следовательно, количество воды составит: 108,8 – 40 = 68,8 мл.
Другой вид расчета: коэффициент увеличения объема гексаметилентетрамина - 0,78, т. е. при растворении 1 г объем его водного раствора увеличивается на 0,78 мл; а при растворении 40 г на 0,78 х 40 = 31,2. Следовательно, воды для инъекции потребуется: 100 - 31,2 = 68,8 мл.
В простерилизованную подставку в асептических условиях отмеривают 68,8 мл воды для инъекций, отвешивают 40 г гексаметилентетрамина для инъекции, растворяют в подставке препарат. Раствор фильтруют в склянку.
Растворы эуфиллина. Эуфиллин является двойной солью очень слабой кислоты (теофиллин) и слабого основания (этилендиамин). По этой причине инъекционные растворы эуфиллина изготавливают на воде, лишенной углекислого газа. Воду кипятят непосредственно после дистилляции в течение 30 мин перед использованием. Флаконы применяются только из нейтрального стекла. Качество препарата должно отвечать дополнительным требованиям ГФХ. Инъекционные растворы эуфиллина: 12% растворы не допускают тепловой стерилизации; прописываемые 2,4% растворы можно стерилизовать текучим паром (100° С) Б течение 30 мин.
Растворы аминазина. Водные растворы аминазина (а также дипразина) легко окисляются даже при кратковременном воздействии света с образованием красноокрашенных продуктов разложения. По этой причине для получения стабильного раствора этих веществ на 1 л раствора добавляют по 1 г безводного натрия сульфита и метабисульфита, 2 г аскорбиновой кислоты и 6 г натрия хлорида. В этом растворе аскорбиновая кислота выполняет роль не лекарственного вещества, а антиоксиданта, поскольку она, окисляясь быстрее аминазина, предохраняет последний от разложения. Натрия хлорид добавляется с целью изотонирования. Лекарственная форма приготавливается в строго асептических условиях без проведения тепловой стерилизации.
Растворы веществ, выдерживающих стерилизацию. Большинство инъекционных растворов изготовляется с применением термической стерилизации. Выбор способа стерилизации зависит от степени термоустойчивости лекарственных веществ.
Растворы натрия гидрокарбоната. Назначаются 3-5% растворы для реанимации (при клинической смерти), при ацидозах, гемолизе крови, для регулирования солевого равновесия и др. Технология раствора натрия гидрокарбоната имеет свои особенности. Для получения прозрачных растворов, устойчивых в течение 1 мес хранения, необходимо: использовать натрия гидрокарбонат повышенной чистоты (х. ч. и ч. д. а. по ГОСТ 4201-79); растворение следует производить в закрытом сосуде при температуре не выше 15-20° С, избегая взбалтывания раствора. После фильтрования и анализа раствор разливают во флаконы из нейтрального стекла (укупорка - резиновые пробки под обкатку металлическими колпачками) стерилизуют текучим паром при 100° С 30 мин или при 119-121° С 8-12 мин. Во избежание разрыва флаконы заполняют раствором только на 2/3 объема; применять растворы следует после полного охлаждения (чтобы растворился выделившийся при стерилизации углекислый газ).
22.3. Rp.: Amidopyrini 2,0
Coffeini-natrii benzoatis 0,8
Novocaini 0,2
Aquae pro injectionibus 20 ml
Sterilisetur!
DS. По 1 мл 3 раза в день внутримышечно
Изготовление сложного инъекционного раствора имеет ряд особенностей. В колбу вносят амидопирин, кофеин-бензоат натрия, новокаин, приливают воду (с учетом КУО, так как количество твердых веществ составляет 15%), закрывают пробкой, погружают в кипящую водяную баню и оставляют, постепенно помешивая, до полного растворения ингредиентов. Затем прозрачный раствор выдерживают в кипящей бане еще в течение 3-5 мин. Раствор фильтруют во флакон для отпуска, герметически укупоривают и стерилизуют текучим паром 30 мин. Перед употреблением раствор проверяют на отсутствие осадка, который иногда образуется вследствие частичного выпадения амидопирина, так как по содержанию амидопирина (1:10) раствор перенасыщен (растворимость амидопирина 1:20). В случае образования осадка раствор подогревают в горячей воде до полного растворения осадка и применяют охлажденным до 36-37° С.
Разберем примеры изготовления инъекционных растворов, технология которых усложнена необходимостью стабилизации и изотонирования.
22.4. Rp.: Securinini nitratis 0,2
Salutionis Acidi hydrochlorici 0,1 N 0,5 ml
Aquae pro injectionibus ad 100 ml
Sterilisetur!
DS. По 1 мл 1 раз в день подкожно
Прописан раствор соли алкалоида, образованный слабым основанием и сильной кислотой. Стабилизатор (раствор хлористоводородной кислоты) предусмотрен прописью. Величина pH в растворе должна быть в пределах 3,5-4,5. Раствор стерилизуют текучим паром в течение 30 мин.
22.5. Rp.: Solutionis Coffeini-natrii benzoatis 10% 50 ml
Sterilisetur!
DS. По 1 мл 2 раза в день подкожно
Прописан раствор вещества, являющегося солью сильного основания и слабой кислоты. По указанию ГФХ в качестве стабилизатора добавляется 0,1 н. раствор натра едкого из расчета 4 мл на 1 л раствора. В данном случае добавляют 0,2 мл раствора натра едкого, pH 6,8-8,0. Раствор стерилизуют текучим паром в течение 30 мин.
22.6. Rp.: Solutionis Acidi ascorbinici 5% 25 ml
Sterilisetur!
DS. По 1 мл 2 раза в день внутримышечно
Прописан раствор легко окисляющегося вещества. Для стабилизации раствор изготавливают с антиоксидантом (натрия метабисульфит 0,1% или натрия сульфит 0,2%). По той же причине применяют воду свежепрокипяченную и насыщенную углекислым газом. Следует учитывать, что растворы аскорбиновой кислоты вследствие сильно кислой реакции среды при введении вызывают болевое ощущение. Для нейтрализации среды в состав раствора вводят натрия гидрокарбонат по стехиометрическому расчету. Образовавшийся натрия аскорбинат полностью сохраняет лечебные свойства аскорбиновой кислоты. При изготовлении лекарства руководствуются технологией и расчетами, приведенными в ГФХ ст. 7 “Solutio Acidi ascorbinici 5% pro injectionibus". Стерилизуют текучим паром 15 мин.
22.7. Rp.: Solutionis Glucosi 40% 100 ml
Sterilisetur!
DS. По 20 мл 3 раза в день внутривенно
Широко и в разных концентрациях (от 5 до 40%) в назначаемых растворах глюкозы применяют стабилизатор, состоящий из смеси 0,26 г натрия хлорида и 5 мл 0,1 н. раствора хлористоводородной кислоты на 1 л раствора глюкозы. Для ускорения работы рекомендуется применять заранее изготовленный раствор стабилизатора, полученный по прописи: 5,2 г натрия хлорида, 4,4 мл разведенной хлористоводородной кислоты (точно 8,3%) и дистиллированной воды до 1 л. Раствор стабилизатора к растворам глюкозы добавляют в количестве 5% (независимо от концентрации глюкозы). Хлористоводородная кислота в этом стабилизаторе, нейтрализуя щелочность стекла, уменьшает опасность карамелизации глюкозы. Натрия хлорид, как считают, в месте присоединения альдегидной группы образует комплексные соединения и тем самым предупреждаются окислительно-восстановительные процессы в растворе. Стабилизированный раствор глюкозы стерилизуют текучим паром в течение 60 мин или при 119-121° С - 8 мин (при объеме до 100 мл). Растворы глюкозы являются хорошей питательной средой для микроорганизмов и обычно сильно загрязнены ими, в связи с чем необходим удлиненный срок стерилизации. Желтоватые растворы глюкозы до стерилизации необходимо взболтать с небольшим количеством активированного угля и профильтровать. При приготовлении инъекционных растворов глюкозы нужно учитывать, что она содержит кристаллизационную воду и может содержать гигроскопическую воду, поэтому ее следует брать соответственно больше, пользуясь формулой расчета, приведенной в ГФХ (ст. 311):
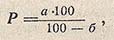
где а - количество безводной глюкозы, указанное в рецепте; б - процентное содержание воды в глюкозе по анализу. В нашем случае: а = 40 г; б = 10,5%; Р = 44,7 г.
Объем, занимаемый глюкозой водной, при растворении составляет 30,8 мл (КУО = 0,69).
Количество стабилизатора (раствор Вейбеля) - 5 мл. Количество воды для раствора - 100 - (5 + 30,8) = 64,2 мл.
Технология раствора: в асептических условиях в стерильной подставке растворяют 44,7 г глюкозы в 64,2 мл стерильной воды для инъекций. Раствор фильтруют в стерильный флакон, добавляют 5 мл стерильного раствора Вейбеля. Стерилизуют текучим паром в течение 60 мин.
22.8. Rp.: Olei camphorati 20% 50 ml
Sterilisetur!
DS. По 2 мл подкожно
Прописан масляный инъекционный раствор. Камфору растворяют в большей части теплого (40-45° С) стерилизованного персикового (абрикосового, миндального) масла. Фильтруют через сухой фильтр в сухую мерную колбу и доводят маслом до метки, промывая ям фильтр. После этого содержимое колбы переводят в стерильный флакон с притертой пробкой. Стерилизацию готового раствора проводят текучим паром в течение часа. Эту операцию необходимо рассматривать как гарантийную, поскольку обеспложивание среды было уже достигнуто при стерилизации масла.
Плазмозамещающие растворы. Плазмозамещающими называются растворы, предназначенные для замещения плазмы в случае острых кровопотерь, при шоке различного происхождения, нарушениях микроциркуляции, интоксикации и других процессах, связанных с нарушением гемодинамики. Их называют кровезамещающими, если такие растворы содержат форменные элементы крови (добавляется кровь). По своему назначению и функциональным свойствам плазмозамещающие растворы делятся, в основном, на группы: 1) растворы, регулирующие водно-солевое и кислотное равновесие; 2) дезинтоксикационные растворы и 3) гемодинамические растворы.
Большая часть плазмозамещающих растворов изготавливается в промышленных условиях на основе декстрана, поливинилпирролидона и поливинилового спирта и других высокомолекулярных соединений. Однако некоторые солевые растворы еще продолжают изготавливаться в аптечных условиях, преимущественно в аптеках, обслуживающих лечебные учреждения.
Изотонический раствор натрия хлорида. Содержанием натрия хлорида в значительной степени обеспечивается постоянство осмотического давления крови (7,4 атм). При значительном дефиците натрия хлорида могут развиваться спазмы гладкой мускулатуры, нарушения функции нервной системы и кровообращения и наблюдаться сгущение крови в связи с переходом воды из сосудистого русла в ткани. Водный раствор натрия хлорида, содержащего 0,9% этого вещества, имеет такое же осмотическое давление, что и кровь, в связи с чем его раствор в указанной концентрации является изотоничным по отношению к плазме крови человека. Изотонический раствор натрия хлорида часто называют «физиологическим», что неверно, поскольку он не содержит других ионов, помимо Na+ и Сl- , необходимых для сохранения физиологического состояния тканей организма. Основное применение изотонический раствор натрия хлорида находит в случае обезвоживания организма и интоксикации при различных заболеваниях (острая дизентерия, пищевая интоксикация и др.).
Изотонический раствор натрия хлорида часто является растворителем для инъекционных растворов лекарственных веществ, нуждающихся в изотонировании.
22.9. Rp.: Solutionis Natrii chloridi
isotonicae pro injectionibus 100 ml
DS. Ввести капельным методом внутривенно
Раствор изготавливают из натрия хлорида высокой чистоты (х. ч. или ч. д. а.) предварительно простерилизованного сухим жаром при 180° С в течение 2 ч на апирогенной воде. Небольшие количества (100, 200 мл) раствора удобно приготавливать из специальных таблеток натрия хлорида по 0,9 г (таблетки-навески). Стерилизуют при 1,19-1,21° С в течение 15-20 мин.
Физиологический раствор Рингера-Локка. Этот раствор изготавливают по следующей прописи:
Натрия хлорида 9,0
Натрия гидрокарбоната 0,2
Калия хлорида 0,2
Кальция хлорида 0,2
Глюкозы 1,0
Воды для инъекций до 1000 мл
Раствор Рингера-Локка обогащен ионами К+ и Са++, содержит углекислый газ, а также энергетический источник - глюкозу. Углекислый газ, поступая в кровь, возбуждает дыхательный и сосудодвигательный центры. Особенностью изготовления этого раствора является раздельное приготовление стерильного раствора натрия гидрокарбоната и стерильного раствора остальных ингредиентов. Растворы сливаются перед введением их больному. Раздельное изготовление растворов предупреждает образование осадка кальция карбоната. Изготовление растворов натрия гидрокарбоната было описано выше. Для его изготовления можно взять 500 мл апирогенной воды, остальными 500 мл воды растворяют натрия хлорид, глюкозу и хлориды калия и кальция (последний берут в форме концентрата каплями). Подготовленные растворы стерилизуют текучим паром.
Отпуск инъекционных лекарственных форм. Предупреждение ошибок
Ядовитые вещества, входящие в состав инъекционных растворов, отвешиваются рецептаром-контролером в присутствии фармацевта, который должен убедиться в соответствии и правильности массы вещества, и передаются ему для немедленного изготовления раствора.
Флаконы с подготовленными для стерилизации растворами после укупорки обвязывают пергаментной бумагой, на которой фармацевт должен сделать надпись черным графитным карандашом (не чернилами) о входящих ингредиентах и их концентрации и лично расписаться. Возможны другие виды маркировки (например, металлические жетоны). На флаконы с растворами после стерилизации фармацевт наклеивает номер, а в аптеках лечебных учреждений - этикетки и передает вместе с рецептом технологу-провизору для проверки и последующего оформления.
Все инъекционные растворы до и после стерилизации должны быть проверены на отсутствие механических включений и подвергнуты полному химическому контролю, включая определение подлинности, количественное содержание лекарственных веществ, pH среды, изотонирующие и стабилизирующие (только до стерилизации) вещества. Растворы для инъекций, изготовленные по индивидуальным рецептам или требованиям лечебно-профилактических учреждений, химически проверяются выборочно в установленном порядке.
Контроль путем опроса фармацевта проводят немедленно после изготовления инъекционных растворов. Помимо контроля растворов, технолог-провизор должен проверить температуру, при которой проводилась стерилизация, и продолжительность ее с учетом свойств стерилизуемого вещества. Технолог-провизор оформляет изготовленный инъекционный раствор к отпуску после сличения надписей на рецепте, сигнатуре и флаконе.
